
W poprzedniej części opisałam jakie są naukowe przesłanki za tym, że depresja ma dość duże podłoże genetyczne, zarówno jeśli chodzi o dziedziczenie jak i zaburzenia w ekspresji genów. Jeśli nie widziałeś_aś wpisu możesz go przeczytać tu: Dlaczego choruję na depresję? Czynniki biologiczne cz. 1 GENETYKA
Skoro napisałam tam, że są osoby które nie mają chorujących bliskich krewnych i depresja ma biologiczne podłoże, to co w takim razie jeszcze mogło przyczynić się u nich do zachorowania? Odpowiedź tkwi w budowie i funkcjonowaniu układu nerwowego.
Jak działa układ nerwowy?
Układ nerwowy przekazuje sobie informacje zarówno przez przewodnictwo elektryczne jak i chemiczne. To chemiczne przekazywanie informacji w rozwoju chorób psychicznych jest kluczowe dla zrozumienia chorób psychicznych. W zakończeniach nerwowych wydzielane są specjalne substancje nazywane neuroprzekaźnikami lub neurotransmiterami. Takich substancji jest mnóstwo w naszym układzie nerwowym. Każda z nich dostaje się do szczeliny synaptycznej, czyli malusieńkiej przestrzeni między jednym nerwem a drugim. W drugim nerwie znajdują się odpowiadające tym substancjom receptory, do których się one przyczepiają, by w ten sposób przekazać odpowiednie pobudzenie kolejnemu nerwowi. Jednak aby układ nerwowy funkcjonował prawidłowo jest takie zjawisko jak sprzężenie zwrotne. Chodzi o to, że układ nerwowy musi wiedzieć czy jeszcze produkować neuroprzekaźniki czy już wystarczy. Jeśli kolejny nerw nie jest w stanie wyłapać tych substancji w odpowiednim czasie, wracają one z powrotem tam skąd zostały wydzielone i jest to sygnał dla nerwu, że nie musi już produkować tych neuroprzekaźników więcej. To wchłanianie nazywa się wychwytem zwrotnym. Kiedy neuroprzekaźnik zostanie wchłonięty z powrotem zajmuje się nim monoaminooksydaza (MAO) rozkładając go na czynniki nieaktywne.
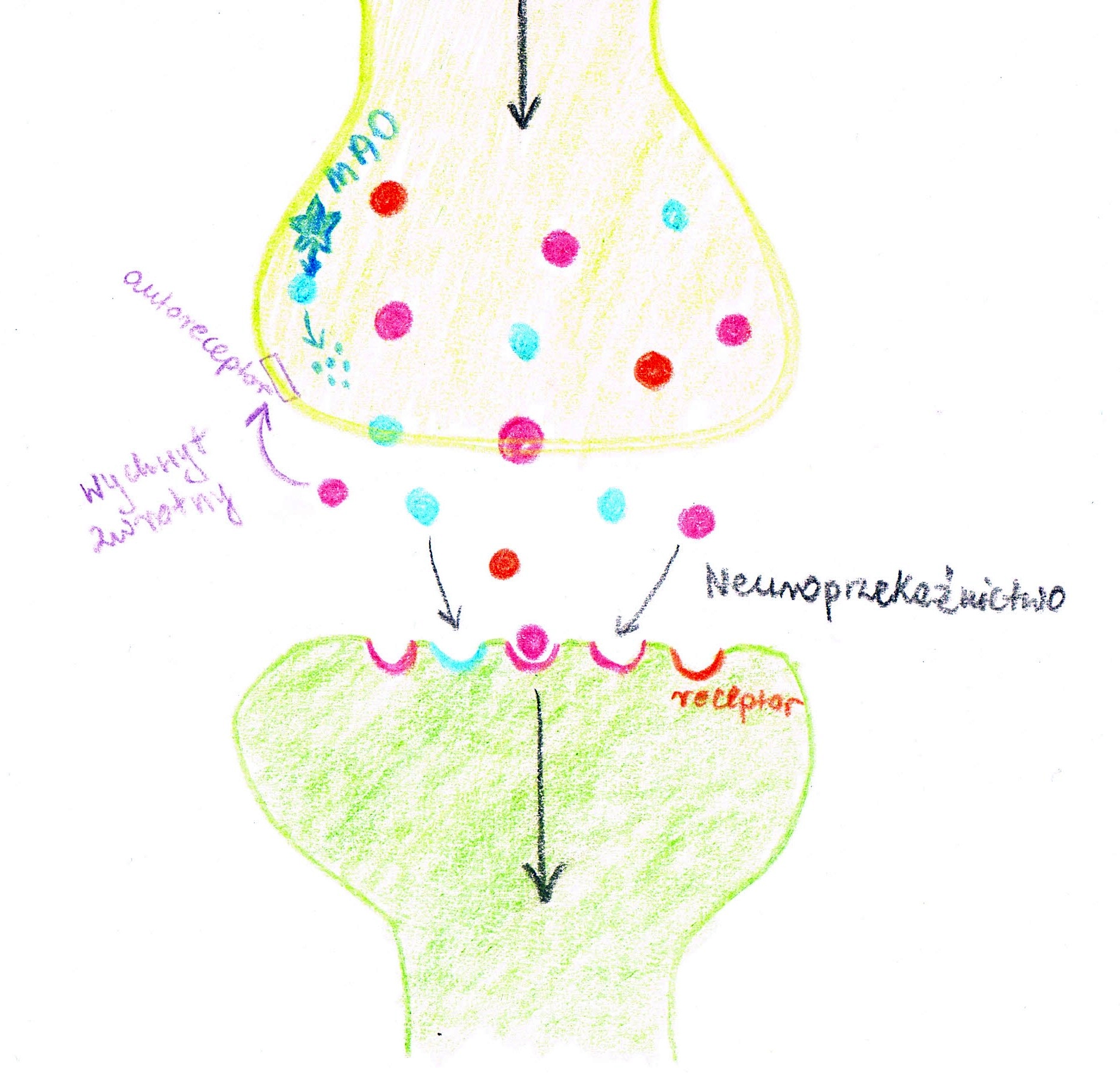
W rozwoju depresji szczególne znaczenie mają trzy neuroprzekaźniki należące do grupy monoamin: serotonina, noradrenalina i dopamina. Oddziałują one w mózgu, ale nie tylko. Mają one ogromne znaczenie w funkcjonowaniu organizmu, gdyż szlaki serotoninergiczne, dopaminergiczne i noradrenergiczne oplatają niemal cały mózg. Szczególnie oddziałują na poziom energii, nastrój, procesy poznawcze, potrzeby fizjologiczne (np. sen, apetyt).
SEROTONINA
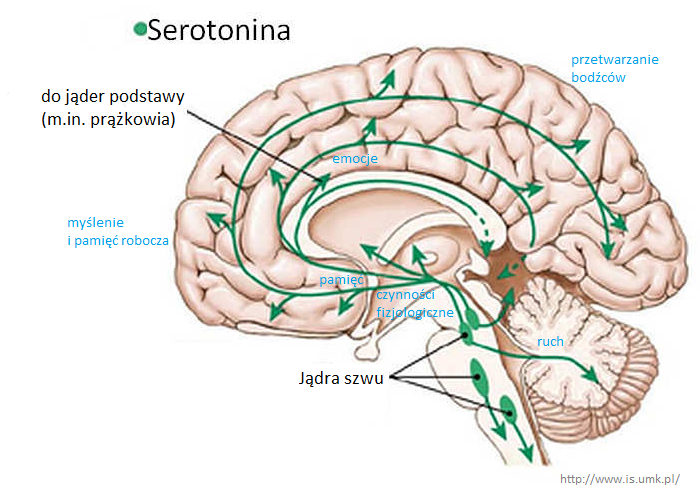
Jest uważana za najważniejszą substancję związaną z depresją (nazywa się ją substancją szczęścia), choć jej działanie wpływa na cały organizm nie tylko na nastrój, np. ruchy perystaltyczne jelit i odruch wymiotny, proces krzepnięcia krwi. Za co odpowiada serotonina skoro ma aż tak duże znaczenie w depresji? Za regulację snu, apetytu i nastroju; ma właściwości redukujące niepokój, lęk i dzięki niej odczuwamy przyjemne emocje.
Osoby, które chorują na depresję mają zmniejszoną ilość tryptofanu w osoczu krwi, czyli substancji z której organizm jest w stanie wytworzyć serotoninę. Czyli można z tego wyciągnąć informację, że jest coś nie tak z procesem syntetyzowania tego neuroprzekaźnika, najprawdopodobniej w błonie śluzowej jelit, bo tam tworzy się największa jego ilość. Inne miejsca to mózg (jądra szwu i szyszynka) oraz trombocyty (płytki krwi). Ilość tryptofanu może być zmniejszana przez organizm, który zmaga się ze stanem zapalnym, miażdżycą, endometriozą, chorobami autoimmunologicznymi (np. reumatoidalnym zapaleniem stawów, stwardnieniem rozsianym).
Ale to nie wszystko, bo to, że serotonina (czy inne neuroprzekaźniki) nie działa na dany organizm może wynikać z zaburzonego wydzielania i wchłaniania w układzie nerwowym. Może się to wynikać z nieprawidłowej budowy receptorów i transporterów co jest związane ze zmianami genetycznymi – ekspresja genu i białka budującego receptor jest zaburzona. Co ciekawe są przesłanki, że odpowiednia stymulacja receptorów serotoniny w okresie poporodowym u dziecka może zmienić tą ekspresję i sprzyjać wbudowaniu receptorów tam gdzie ich brakuje. Osoby chore na depresję (choć chorzy na lęk napadowy, padaczkę skroniową również, być może dlatego depresja współwystępuje z tymi chorobami) mają zmniejszoną ilość receptorów serotoniny w zakończeniu nerwu, który ma informację nerwową odbierać. Z tym związany jest także zbyt silny mechanizm wychwytu zwrotnego (za dużo autoreceptorów) i przyspieszonym działaniem MAO rozkładającym neuroprzekaźniki. Te procesy dotyczą nie tylko serotoniny, ale także noradrenaliny i dopaminy.
Na tego typu zaburzenia związane z wydzielaniem i transportowaniem serotoniny najbardziej narażone są obszary mózgu odpowiedzialne za przetwarzanie emocji a także związane z planowaniem ruchów ciała (wykonywaniem konkretnych czynności) w tym także planowaniem prób samobójczych. Skąd wiadomo że to serotonina jest główną substancją, której niedobór odpowiada za objawy depresyjne? Przeprowadzono serię eksperymentów, podczas których sztucznie obniżano poziom serotoniny w organizmie ochotników (poprzez dietę ubogą w tryptofan). Były to osoby z obciążeniem genetycznym, będące w remisji (osoby które chorowały ale nie przejawiają obecnie objawów) oraz zdrowe bez obciążenia. Okazało się, że osoby z obciążeniem genetycznym i w trakcie remisji przejawiali charakterystyczne objawy takie jak funkcjonowanie pamięci zgodne z nastrojem (przygnębieni przypominali sobie więcej negatywnych wspomnień), zmienione zachowania związane z dążeniem do nagrody, osłabienie funkcjonowania pamięci, zmniejszenie reakcji na bodźce pozytywne i trudności z hamowaniem reakcji emocjonalnych.
Katecholaminy: noradrenalina i dopamina
Noradrenalina i dopamina należą do tej samej grupy neuroprzekaźników wytwarzanych z tyrozyny przyjmowanej wraz z pożywieniem (należy do niej również adrenalina). W eksperymentach polegających na podawaniu substancji hamującej produkcję katecholamin z tyrozyny (AMPT) odkryto, że pogarsza on funkcjonowanie osób leczonych za pomocą antydepresantów cofając efekty, natomiast nie pogarsza funkcjonowania zdrowych (niepodatnych na depresję) a także osób chorych lecz nie poddawanych leczeniu. Interpretuje się to tak, że poziom katecholamin jest już tak niski, że nie da się go bardziej obniżyć (efekt sufitu). Natomiast osoby będące w remisji poddane takiemu eksperymentowi przejawiały nawrót depresji. Ta grupa substancji jest najmniej przebadana w kontekście depresji.
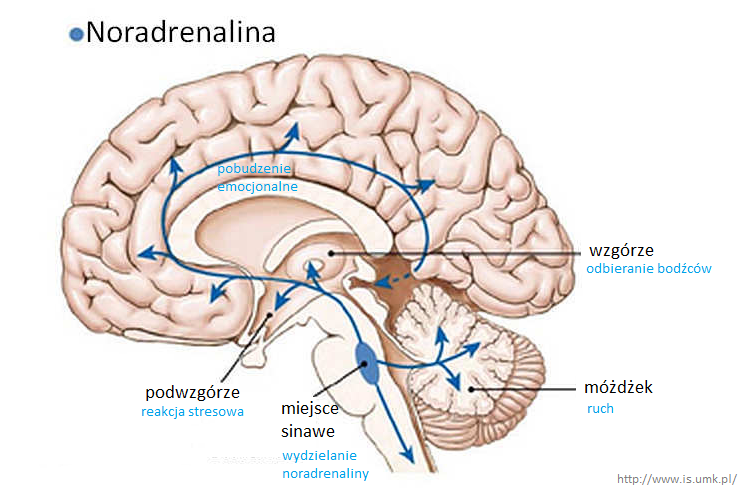
Noradrenalina, inaczej norepinefryna, głównie wydzielana jest w rdzeniu nadnerczy i pniu mózgu (miejsce sinawe). Ten neuroprzekaźnik odgrywa bardzo dużą rolę w funkcjach motorycznych (wykonywanie czynności) i sensorycznych (odbieranie informacji zmysłowych) a także w reakcji stresowej wprowadzając organizm w stan pobudzenia. Działanie noradrenaliny w mózgu polega na utrzymywaniu odpowiedniego poziomu czujności, uwagi i aktywności organizmu, wspomaganiu procesów pamięciowych i uczenia się, przetwarzaniu informacji zmysłowych (w tym bólowych). Zmniejszona ilość może obniżać te funkcje, natomiast nadmierna ilość może powodować objawy lękowe. Skąd wiadomo że noradrenalina wiąże się z depresją? Pacjenci z depresją mają mniej receptorów właśnie w miejscu sinawym, a osoby które popełniły samobójstwo z powodu depresji miały mniej komórek nerwowych w miejscu sinawym, czyli wydzielanie noradrenaliny mogło być u nich znacznie zmniejszone.
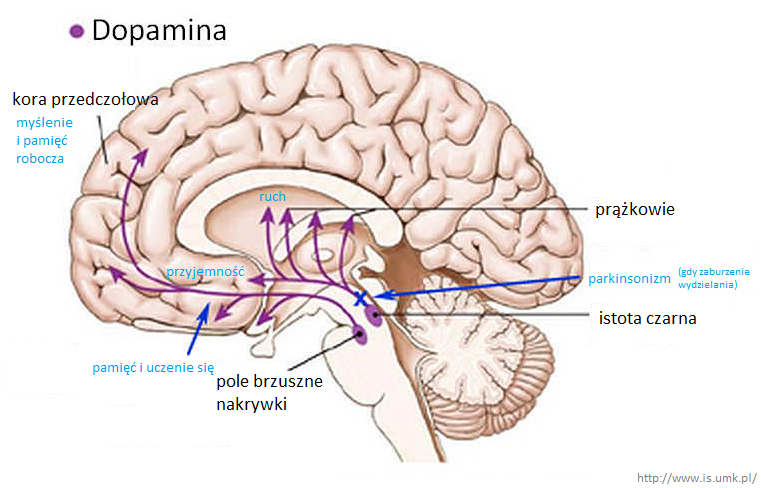
Dopamina jest główną „siłą napędową” układu nagrody w mózgu. Odpowiada więc za odczuwanie przyjemności, motywację, analizowanie sytuacji pod kątem otrzymania zysku emocjonalnego. Dopamina także zasila koncentrację uwagi, osądzanie sytuacji, przewidywanie i planowanie zachowań. Zahamowanie tego układu powoduje zobojętnienie i utratę inicjatywy, motywacji. Pacjenci z depresją mają mniej receptorów właśnie w strukturach mózgu wchodzących w skład układu nagrody. Ponadto odkryto, że w płynie mózgowo rdzeniowym i osoczu krwi mają mało metabolitów dopaminy. Zmniejszona ilość dopaminy często wiąże się z rozwojem Choroby Parkinsona i około połowa osób, u których rozwinęły się charakterystyczne zaburzenia związane z poruszaniem się wcześniej przejawiały objawy depresyjne. To pokazuje, że depresja może być związana również z poziomem dopaminy.
Nierównowaga GABA i glutaminianu
GABA (kwas gamma-aminomasłowy) jest substancją hamującą, wyciszającą pracę całego układu nerwowego, powodującą rozluźnienie mięśni. Osoby z ostrą depresją mogą mieć zmniejszoną ilość GABA w korze przedczołowej (związanej z procesami myślenia, regulowania emocji) oraz potylicznej (przetwarzanie zmysłowe). Wyjaśnia się to działaniem ostrego stresu.
Glutaminian jest neuroprzekaźnikiem pobudzającym w całym układzie nerwowym, nie tylko w mózgu. Okazuje się że podanie substancji, która zmniejsza ilość glutaminianu osobom, które są oporne na klasyczne leczenie depresji, stosunkowo szybko poprawia ich funkcjonowanie. Także badania pośmiertne pokazują, że część osób chorych na depresję mają nieprawidłowo działające receptory glutaminianu.
Właśnie na podstawie obserwacji związku między poziomem neuroprzekaźników a objawami depresji stworzono leki o działaniu antydepresyjnym, które wspomagają działanie serotoniny, czasem również noradrenaliny czy dopaminy. Co warte podkreślenia na koniec, nie jest tak, że każda osoba chora ma zaburzone wydzielanie i wychwytywanie neuroprzekaźników. Może być tak, że jedni mają zbyt mało serotoniny, inni serotoniny i noradrenaliny, inni serotoniny i GABA. Dlatego bez dokładnego wywiadu z lekarzem, trudno zgadnąć co komu dolega. To właśnie psychiatra_ka na podstawie objawów pacjenta_ki jest w stanie z dużym prawdopodobieństwem określić, jakie leki będą w stanie mu/jej pomóc.
Można powiedzieć, że depresja jest chorobą mózgu spowodowaną nierównowagą chemiczną, a nie widzimisię słabeuszy, którym nie chce się przejąć odpowiedzialności za własne życie. Mam nadzieję, że przekonałam Was do tego stanowiska 😉
Inne wpisy o depresji znajdziecie tu: https://psychoinspiracja.pl/tag/depresja/
Pozdrawiam,
Julia!
Bibliografia:
Beszczyńska. B. (2007). Molekularne podstawy zaburzeń psychicznych wywołanych stresem. Postępy Higieny i Medycyny Doświadczalnej, 61, 690-701.
Hasler. G. (2010). Pathophysiology of depression: Do we have any solid evidence of interest to clinicians? World Psychiatry, 9(3), 155–161.
Hasler. G., Drevets. W.C., Manji. H.K. i Charney D.S. (2004). Discovering Endophenotypes for Major Depression. Neuropsychopharmacology, 29, 1765–1781.
Kalat. J.W. (2006). Biologiczne podstawy zachowania. Wydawnictwo Naukowe PWN.
Pels. K.K. (2020) O Molekularnej Patogenezie Stresu I Depresji. Kosmos problemy nauk biologicznych, 69(1), 169-183.


Dziękuję!
Bardzo potrzebny wpis i bardzo ważne informacje, jeśli ktoś szuka źródeł swoich problemów, schorzeń, zaburzeń.
Cieszę się, że wpis wyjaśnia przyczyny trudności a przez to jest użyteczny. Zamierzam kontynuować serię wpisów o tej tematyce 😉 Poznanie mechanizmów jest bardzo ważne w tym, by zaakceptować swoją chorobę i potem się z nią zmierzyć. Pozdrawiam serdecznie 💚☺️